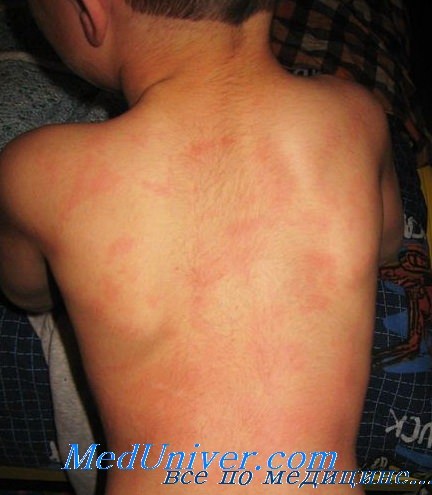
Сыпь на теле от инсулина
Аллергия на инсулин – это повышенная чувствительность иммунной системы к инсулину и присутствующим в препарате белковым примесям, проявляющаяся развитием местной или системной аллергической реакции при введении минимального количества бычьего, свиного или человеческого инсулина. Чаще отмечаются местные реакции с появлением в месте инъекции отека, зуда, болезненности, реже – системные проявления аллергии на инсулин в виде крапивницы, ангиоотека, анафилактической реакции. Диагностика включает изучение аллергологического анамнеза, проведение лабораторных тестов (уровень гистамина, специфических иммуноглобулинов и др.). Лечение: антигистаминные средства, смена инсулина, десенсибилизация.
Общие сведения
Аллергия на инсулин – повышенная реакция иммунной системы на повторное парентеральное введение препаратов инсулина. В большинстве случаев аллергическая реакция бывает местной и проявляется в виде кожного зуда, уплотнения, болезненности в месте инъекции. Системные реакции встречаются редко, характеризуются кожными проявлениями (крапивница, отек Квинке), анафилаксией. Аллергия на инсулин наблюдается у 5-30% больных сахарным диабетом, уменьшаясь при переходе на современные очищенные препараты (ДНК-рекомбинантный человеческий инсулин) и точном соблюдении технологии введения лекарственного средства.

Аллергия на инсулин
Причины
В лечении сахарного диабета используются различные препараты инсулина (бычий, свиной, человеческий), различающиеся по степени очистки и содержанию белковых или небелковых примесей. В основном аллергические реакции возникают на сам инсулин, значительно реже – на протамин, цинк и другие вещества, содержащиеся в лекарственном препарате.
Наименьшее количество аллергических реакций отмечается при использовании различных видов человеческого инсулина, наибольшее – при введении инсулинов животных. Самый иммуногенный – бычий инсулин, отличие которого от человеческого наиболее выражено (два других аминокислотных остатка A-цепи и один – B-цепи). Меньшая аллергенность – у свиного инсулина (отличие лишь по одному аминокислотному остатку B-цепи). Число случаев аллергии на инсулин значительно уменьшилось после внедрения в клиническую практику высокоочищенных инсулинов (содержание проинсулина меньше 10 мкг/г).
Развитие местных реакций может быть связано с неправильным введением лекарственных средств (внутрикожно, толстой иглой и связанной с этим чрезмерной травматизацией кожных покровов, неправильный выбор места для инъекции, сильно охлажденный препарат и т. п.).
Патогенез
Повышенная чувствительность к вводимым препаратам формируется при участии антител различных классов. Ранние местные аллергические реакции и анафилаксия обычно обусловлены иммуноглобулинами E. Возникновение местных реакций через 5-8 часов после введения препаратов инсулина и развитие инсулинорезистентности связаны с IgG. Аллергия на инсулин, развивающаяся через 12-24 часа после введения препарата, обычно свидетельствует об аллергической реакции замедленного типа (на сам инсулин или на присутствующий в препарате цинк).
Симптомы аллергии на инсулин
Аллергия на инсулин чаще проявляется развитием легких местных реакций повышенной чувствительности, которые могут возникать через 0,5-1 час после введения препарата и быстро исчезают (ранние реакции), или через 4-8 часов (иногда через 12-24 ч) после инъекции – отсроченные, поздние реакции, клинические проявления которых могут сохраняться в течение нескольких суток.
Основные симптомы местной аллергической реакции – покраснение, отечность и кожный зуд в месте инъекции. Зуд может быть локальным, умеренным, иногда он становится нестерпимым и может распространяться на соседние участки кожи. В части случаев на кожных покровах отмечаются следы расчесов. Иногда в месте введения инсулина может появляться уплотнение, возвышающееся над кожей (папула) и сохраняющееся в течение 2-3 суток.
В редких случаях длительное введение препаратов инсулина в одну и ту же область тела может приводить к развитию местных аллергических осложнений по типу феномена Артюса. При этом зуд, болезненное уплотнение в месте инъекции может появиться через 3-5-10 дней после начала введения инсулина. Если инъекции продолжают делать в ту же область, формируется инфильтрат, который постепенно увеличивается, становится резко болезненным и может нагнаиваться с образованием абсцесса и гнойных свищей, повышением температуры тела и нарушением общего состояния больного.
Осложнения
Аллергия на инсулин с развитием системных, генерализованных реакций встречается у 0,2% больных сахарным диабетом, при этом чаще клинические симптомы ограничиваются появлением крапивницы (гиперемия, зудящие волдыри в месте введения препарата), еще реже – развитием ангионевротического отека Квинке или анафилактического шока. Системные реакции обычно связаны с возобновлением инсулинотерапии после длительного перерыва.
Диагностика
Диагностика аллергии на инсулин основана на тщательном изучении данных аллергологического анамнеза (конкретная связь между введением препаратов инсулина и появлением симптомов гиперчувствительности), характерной клинической картине, данных осмотра пациента врачом аллергологом-иммунологом, эндокринологом, дерматологом и другими специалистами.
Проводятся стандартные клинические исследования для оценки общего состояния организма и уровня компенсации сахарного диабета, определяется уровень общих и специфических иммуноглобулинов, а также другие исследования, используемые в практической аллергологии для исключения аллергических реакций другой этиологии.
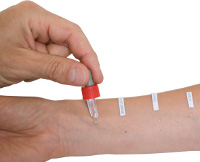
В специализированных учреждениях могут проводиться кожные аллергопробы с введением микродоз различных видов инсулина. При внутрикожной пробе вводится раствор инсулина в дозе 0,02 мл (разведение 0,004 ед/мл), кожная реакция оценивается через час по выраженности гиперемии и размеру появившейся папулы.
Аллергию на инсулин необходимо дифференцировать с другими аллергическими заболеваниями, псевдоаллергическими реакциями, вирусными инфекциями, кожными заболеваниями, кожным зудом при почечной недостаточности и лимфопролиферативных заболеваниях, новообразованиях.
Лечение аллергии на инсулин
При легких местных гиперреакциях, которые быстро (в течение нескольких минут, максимум в течение часа) проходят самостоятельно, дополнительных лечебных мероприятий не требуется. Если изменения сохраняются длительно, становятся более выраженными после каждого введения инсулина, необходимо назначение антигистаминных препаратов, а инъекции инсулина рекомендуется делать в разные участки тела дробными дозами. Если аллергия на инсулин сохраняется, необходимо использование свиного или человеческого инсулина, в котором отсутствует цинк. Оптимальным будет полный переход на введение очищенного человеческого инсулина.
При развитии системных реакций (крапивница, отек Квинке, анафилаксия) необходимо оказание неотложной помощи с введением адреналина, глюкокортикостероидов, антигистаминных средств, поддержанием функции кровообращения и дыхания. Полная отмена инсулинотерапии в этих ситуациях нецелесообразна, возможно временное снижение количества вводимого инсулина в 3-4 раза и постепенное увеличение дозы до средней терапевтической в течение 2-3 дней.
В случае если инсулинотерапия была прекращена на 2-3 дня и более, необходима проверка чувствительности к конкретному препарату путем проведения кожных проб и определения вида инсулина, в наименьшей степени вызывающего аллергические реакции. После этого необходимо проведение десенсибилизации (АСИТ) с введением минимальной первой дозы инсулина и постепенным повышением дозировок. Такой лечебный подход возможет только в условиях специализированного эндокринологического или аллергологического стационара.
Иногда при неэффективности десенсибилизации, необходимости проведения инсулинотерапии и наличии признаков анафилаксии выполняется введение очищенного человеческого инсулина вместе с глюкокортикостероидными гормонами (гидрокортизоном) в одном шприце небольшими дозами внутримышечно.
Прогноз и профилактика
При замене препарата инсулина на менее более очищенный признаки аллергии исчезают. В редких случаях возможны тяжелые системные аллергические реакции. Профилактика заключается в правильном подборе препаратов инсулина и своевременной их замене в случае возникновения аллергических реакций. Для этого пациенты должны быть осведомлены о проявлениях аллергии на инсулин и способах купирования нежелательных эффектов.
Источник
Общие побочные эффекты инсулина
Имейте в виду, что большинство побочных эффектов инсулина на самом деле являются результатом неточных доз и неправильной практики инъекций. Если он используется с большой осторожностью и аккуратным обращением, человек с диабетом может сохранить отличное здоровье в течении всей жизни.
Гипогликемия
Если доза инсулина слишком высокая, последствием будет чрезмерное снижения уровня сахара в крови. Именно поэтому так важно знать свои коэффициенты, по которым считается доза болюса.
Симптомы низкого уровня сахара в крови включают в себя:
- головокружение
- чрезмерное беспокойство
- потливость (пот холодный и липкий), озноб
- Раздражительность или нетерпеливость
- спутанность сознания
- учащенное сердцебиение
- чрезмерный голод
- тошнота
- бледность
- сонливость
- слабость
- затуманенное / ослабленное зрение
- покалывание или онемение в губах, языке или щеках
- головная боль
- проблемы координации, неуклюжесть
- кошмары (если вы спите)
- апоплексический удар
Больше о гипогликемии читайте здесь.
Жжение
Некоторый инсулин может жечь во время или сразу после инъекции. Это часто встречается в инсулинах длительного действия, например возможно при использовании Лантуса. Чувство жжения возникает потому что у такого инсулина высокий уровень кислотности.
Некоторые инсулины могут вызывать чувство покалывания или жжения, если вы попадаете в мышечную ткань, а не в жировые отложения. Также такое возможно при введении инсулина в часто используемую зону для инъекций, которые необходимо зажить.
Однако предотвратить ощущение жжения от “кислых” инсулинов сложно. При возникновении неприятных ощущений можно попробовать изпользовать холод для снижения боли. Для это прикладывайте пакет со льдом на область инъекции до введения инсулина. Это может помочь, но, вероятно, не устранит жжение полностью.
Сыпь и аллергическая реакция
Менее 4 процентов людей с диабетом имеют гиперчувствительность или аллергию на инсулин, но если вы один из этих 4 процентов, это серьезная проблема.
Считается, что аллергическая реакция человека является реакцией на добавки в промышленно выпускаемом инсулине.
Симптомы аллергии на инсулин включают в себя:
- Отек в месте инъекции
- Сильная сыпь, крапивница и зуд
- Низкое кровяное давление
- Отек в горле и во рту
- Затрудненное дыхание (анафилаксия)
«Аллергия на инсулин может быть местной или системной, а также безотлагательной или отсроченной», – объясняет исследование 2016 года. «Основные механизмы аллергии, связанной с инсулином, можно разделить на три типа: тип I (IgE-опосредованный), тип III (IgG-опосредованный иммунный комплекс) и тип IV (T-клеточно-опосредованный замедленный тип) гиперчувствительности. Гиперчувствительность типа I, которая проявляется в виде локального отека, зуда, одышки, является наиболее распространенной формой ».
На сегодняшний день не существует единого метода лечения, который оказался бы достаточно эффективным для широкого применения.
«Для лечения аллергических реакций на инсулин были предложены различные варианты лечения, начиная от облегчения симптомов с помощью простых антигистаминных препаратов и заканчивая более сложной терапией десенсибилизации инсулина», – объясняется в исследовании.
В то время как стероиды могут также значительно помочь с аллергической реакцией, они создают огромную резистентность к инсулину и очень затрудняют регулирование уровня сахара в крови, поэтому они не могут использоваться, как долгосрочное решение.
Рубцевание тканей
Ротация мест инъекции имеет решающее значение для предотвращения образования рубцовой ткани. Если вы будете делать инъекции в одну и ту же область вашего тела снова и снова каждый день, ваше тело будет накапливать более твердую волокнистую ткань каждый раз, когда оно заживет от повреждения этой инъекцией.
Со временем накопление соединительной ткани повлияет на способность вашего организма правильно впитывать введенный вами инсулин, что приводит к повышению уровня сахара в крови, поскольку инсулин плохо всасывается из таких мест.
Ротация инъекций между разными областями тела (бедра, живот, задняя часть рук, ягодицы и т. д.) может предотвратить быстрое образование соединительной ткани в месте инъекций.
К сожалению, образование липодистрофий неизбежно при необходимости делать множество инъекций каждый день. Однако, можно замедлить эти процессы.
Синяки и раздражения в местах инъекций
Иногда вы просто вводите иглу в неправильное место, и это приводит к образованию небольших синяков.
Решение довольно простое: ротации, ротации и еще раз ротации. Постоянное изменение участков инъекции может помочь предотвратить создание слишком большого ущерба в одной области.
Если вы заметили ушиб или раздраженный на месте инъекции, постарайтесь избегать этого конкретного участка (и вокруг него) в течение следующей недели или двух, чтобы он зажил.
Если раздражение не проходит или синяки распространяются, а не уменьшаются, немедленно обратитесь к врачу, чтобы убедиться, что в повреждении не развивается инфекция.
Инфекции
Потенциально инфекция может возникнуть в месте инъекции, хотя это довольно редкая ситуация. Чаще проблемы возникают у пользователей инсулиновых помп. Обычно это связано со слишком длительным ношением одного инфузионного. Чтобы предотвратить такие проблемы, следуйте рекомендации производителя: тефлоновые канюли меняем 1 раз в 3 дня, инфузионный набор с металлической канюлей – 1 раз в 2 дня.
Тип бактерий, который чаще всего вызывает инфекции в областях, где вводят инсулин, называется Mycobacterium chelonae. Чем выше уровень сахара в крови и гликированный гемоглобин, тем выше риск развития инфекции, поскольку это способствует росту бактерий и ослаблению иммунной системы.
Использование спиртовых салфеток на месте инъекции или месте размещения инфузионного набора поможет снизить риск попадания инфекций. Также важно использовать шприцы только один раз и менять инфузионный набор по правилам.
Набор веса
Чрезмерное количество инсулина может привести к тому, что ваш организм накопит излишний жир.
Подробнее о причинах и решении проблемы читайте в статье: Инсулин и набор веса: как справиться с проблемой
Инсулин является важным компонентом в жизни. Но следует подходить с ответственностью к его использованию, чтобы предотвратить большинство этих побочных эффектов. Работайте со своим врачом, чтобы убедиться, что подобранный инсулин и дозы улучшают ваше здоровье, а не наносят ему вред.
Источник
Аллергия на инсулин, обезболивающие, противосудорожные. Синдром Сезари – синдром краснокожегоВведение инсулина может сопровождаться многими побочными эффектами, включая местные и общие IgE-опосредованные реакции, гемолитическую анемию, сывороточную болезнь и реакции гиперчувствительности замедленного типа. Человеческий инсулин обладает меньшими антигенными свойствами, чем свиной, а свиной инсулин — меньшими, чем бычий, хотя отдельные больные лучше переносят именно свиной или бычий инсулин. У больных, ранее получавших инсулин животного происхождения, системные аллергические реакции могут возникать на рекомбинантный инсулин даже при первом его введении. Антитела к инсулину обнаруживаются более чем у 50% больных, получающих этот препарат, но это далеко не всегда проявляется клинически. Местные кожные реакции обычно не требуют лечения и самопроизвольно исчезают при продолжении инъекций гормона, что связано, вероятно, с образованием блокирующих IgG-антител. При более тяжелых местных реакциях можно применять Н1-блокаторы или вводить однократную дозу инсулин в разные места. Местные реакции на протаминовый компонент инсулина NPH исчезают при переводе больного на инсулин ленте. Реакции немедленного типа, такие как крапивница и анафилактический шок, наблюдаются крайне редко и почти всегда возникают при возобновлении инсулинотерапии. Общие реакции на инсулин не должны служить поводом для его отмены. С помощью кожных проб можно подобрать менее иммуногенные препараты гормона. При возникновении общих реакций дозу инсулина обычно снижают втрое, а затем постепенно увеличивают на 2-5 ЕД, доводя до необходимой. Если инсулинотерапия прерывается •олее чем на 24-48 ч, то следует вновь проводить кожные пробы и десенсибилизацию. При высоком титре IgG-антител к инсулину обычно развивается исулинорезистентность. Редкая форма инсулинорезистентности, связанная с появлением антител к тканевым рецепторам гормона, сочетается с acanthosis nigricans и липодистрофией. Почти у 30% больных с инсулинрезистентным сахарным диабетом одновременно имеется и аллергия к инсулину. Примерно в 50% случаев помогает перевод больных на менее иммуногенные препараты гормона, подобранные с помощью кожных проб. Противосудорожные средства могут вызывать тяжелые анафилактические реакции. Гиперчувствительность к этим средствам, по-видимому, связана с наследственной недостаточностью эпоксидгидролазы — фермента, разрушающего промежуточные арилоксидные продукты метаболизма противосудорожных средств в печени. Характерны лихорадка, пятнисто-папулезная сыпь, генерализованная лимфаденопатия и поражение внутренних органов. Аналогичный синдром встречается при введении миноциклина, сульфаниламидов и дапсона.
Синдром Сезари (синдром краснокожего). В основе этого синдрома, чаще всего развивающегося при введении ванкомицина, лежит неспецифический выброс гистамина. Внутривенное введение ванкомицина с низкой скоростью и/или предварительное введение Н1-блокаторов предотвращает развитие этого синдрома. Анафилактоидные реакции могут развиваться при внутрисосудистом введении рентгеноконтрастных веществ, миелографии или ретроградной пиелографии. Механизм таких реакций, по-видимому, различен, но в большинстве случаев основную роль играет активация тучных клеток. Наблюдалась и активация комплемента. Неизвестно, увеличивает ли гиперчувствительность к морепродуктам или йоду вероятность этих реакций. Однако их риск повышен у больных с аллергическими заболеваниями или получающих b-адреноблокаторы, а также у тех, у кого они возникали раньше. В таких случаях следует использовать либо другие диагностические методы, либо низкоосмолярные контрастные вещества на фоне приема преднизона, дифенгидрамина и сальбутамола. Иногда добавляют также Н2-блокаторы (циметидин или ранитидин). Опиаты (морфин и его производные) непосредственно вызывают дегрануляцию тучных клеток, способствуя появлению зуда, крапивницы и удушья. При анамнестических указаниях на такие реакции и невозможности отказаться от обезболивания используют ненаркотические средства. Если они не снимают боль, то используют либо морфин в дробных дозах, либо другие производные опия. У детей НПВС и аспирин могут вызывать анафилактоидные реакции, крапивницу и/или отек Квинке, а у подростков — приступы бронхиальной астмы с риноконъюнктивитом или без него. Кожных проб или исследований in vitro, которые позволяли бы заранее предвидеть развитие реакций на аспирин и другие НПВС, не существует. При непереносимости этих средств следует либо отказаться от них, либо провести десенсибилизацию. Предварительные данные свидетельствуют о том, что больные, реагирующие на аспирин приступом бронхиальной астмы, хорошо переносят ингибиторы циклооксигеназы-2. – Также рекомендуем “Аллергия к насекомым у детей: к укусам пчел, ос, шершней, слепней, муравьев” Оглавление темы “Аллергии у детей”:
|
Источник