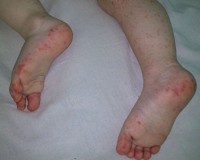
Сыпь при гемофильной инфекции
Гемофильная инфекция — острая антропонозная инфекционная болезнь с аэрозольным механизмом передачи возбудителя, которая характеризуется преимущественным поражением респираторного тракта и оболочек мозга.
Коды по МКБ -10
А41.3. Септицемия, вызванная Haemophilus influenzae (палочка Афанасьева–Пфейффера).
А49.3. Инфекция, вызванная Haemophilus influenzae, неуточнённая.
В96.3. Haemophilus influenzae как причина болезни, классифицируемая в других рубриках.
J14. Пневмония, вызванная Haemophilus influenzae.
Этиология (причины) гемофильной инфекции
Возбудитель — бактерия Haemophilus influenzae (H. influenzae, син. — палочка Пфейффера). Гемофильная палочка рода Haemophilus (семейства Pasteurellaceae) — мелкая коккобацилла, может иметь полисахаридную капсулу. В окружающей среде неустойчива. Имеет К- и О-антигены. По капсульному антигену выделяют шесть сероваров (а, b, c, d, e, f). Из представителей Hemophilus для человека патогенен только H. influenzae типа b (Hib). Основные факторы патогенности — капсула и пили. Капсула подавляет фагоцитарную активность лейкоцитов, пили обеспечивают адгезию возбудителя к клеткам эпителия. Дополнительные факторы патогенности — IgA-протеазы, расщепляющие секреторные иммуноглобулины.
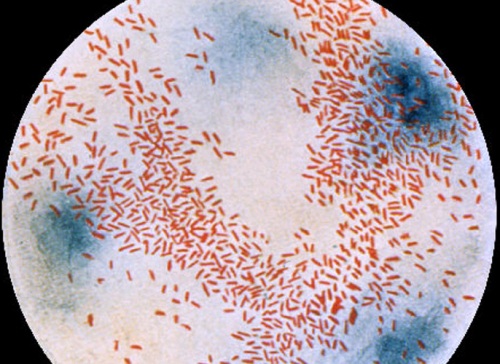
Фото гемофильной палочки в электронный микроскоп после окраски по Грамму
Возбудитель также содержит липополисахаридный и гликопротеиновый комплекс. Имеются данные о существенной роли ЛПС в патогенезе ИТШ у больных Hib-инфекцией. H. influenzae малоустойчива в окружающей среде. Гибнет в течение 30 мин при температуре 55 °С, под воздействием солнечных лучей и при высыхании. Дезинфицирующие растворы в обычно применяемых на практике концентрациях убивают Н. influenzae через несколько минут.
Эпидемиология гемофильной инфекции
Источник инфекции — больные любой клинической формой Hib-инфекции, а также здоровые носители. Частота носоглоточного носительства гемофилов может достигать 90%, но капсульные штаммы Hib, с которыми связаны почти все случаи болезни, обнаруживают только у 3–5% обследованных.
Основной путь передачи возбудителя — воздушно-капельный; возможен также контактный путь. Восприимчивость человека изучена плохо. Известно, что вероятность заражения у детей от 3 мес до 5 лет в 6000 раз выше, чем в других возрастных группах. По-видимому, высокая восприимчивость детей в возрасте до 5 лет (более 90% больных) обусловлена не только отсутствием иммунитета, но и анатомо-физиологическими особенностями.
Патогенез гемофильной инфекции
Входные ворота инфекции — слизистая оболочка верхних дыхательных путей, где возбудитель может длительно бессимптомно персистировать. С этой локализацией возбудителя связаны ОРЗ, вызванное Hib, эпиглоттит, отит, синусит. Механизм развития гемофильной пневмонии неизвестен. При нарушении или неполноценности механизмов защиты возбудитель преодолевает барьер слизистой оболочки и попадает в кровь. Бактериемия приводит к развитию септицемии (может осложняться ИТШ), артрита, остеомиелита и менингита в результате проникновения возбудителя через ГЭБ. При этом защитные ресурсы организма ограничиваются фагоцитозом, что и объясняет высокую летальность (свыше 50%) в отсутствие адекватной терапии. Гемофильный менингит (Hib-менингит) — наиболее типичная и частая форма Hib-инфекции. В развитии болезни выявляют три фазы:
· фазу респираторной инфекции;
· бактериемию (частота выделения гемокультуры свыше 60%);
· фазу менингита.
Клиническая картина (симптомы) гемофильной инфекции
Инкубационный период Hib-инфекции составляет, по-видимому, от двух до четырёх дней. Единой классификации Hib-инфекции нет. Целесообразно выделять бессимптомное носительство, локализованные [ОРЗ (ринофарингит), ОРЗ, осложнённое синуситом, отитом; флегмона, целлюлит] и генерализованные (инвазивные) формы болезни (эпиглоттит, пнвмония, септицемия, менингит, остеомиелит, артрит).
ОРЗ, выхванные Haemophilus influenzae, существенно не отличаются от ОРЗ другой этиологии, но часто осложняются отитом и синуситом.
Эпиглоттит — воспаление надгортанника, тяжёлая форма Hib-инфекции. Чаще наблюдают у детей 2–7 лет. Начало острое: озноб, высокая лихорадка, слюнотечение. В течение нескольких часов нарастают симптомы ДН (инспираторная одышка, тахикардия, стридор, цианоз, втяжение податливых участков грудной клетки). Больные занимают вынужденное положение. Возможно развитие септицемии, менингита.
Флегмона. Наблюдают у детей до 1 года, наиболее частая локализация — голова и шея. Клинической картиной может напоминать рожу. Возможны бактериемия и менингит.
Целлюлит также наблюдают у детей до 1 года; чаще локализуется на лице и шее. Часто развивается на фоне ринофарингита. В области щеки или вокруг глазницы, на шее появляются гиперемия с синюшным оттенком и отёчность кожи. Общая интоксикация не выражена, но могут присоединиться отит, менингит и пневмония.
Пневмония. Клиническая картина не отличается от таковой при пневмококковой пневмонии. Может осложняться менингитом, плевритом, септицемией.
Септицемия. Чаще наблюдают у детей до 1 года. Характеризуется гипертермией, часто геморрагической сыпью, развитием ИТШ.
Остеомиелит, артрит обычно развиваются на фоне септицемии.
Менингит, вызванный гемофильной палочкой типа b (Hib-менингит), занимает 3-е место по частоте встречаемости в этиологической структуре бактериальных менингитов, составляя от 5 до 25%, а у детей в возрасте до 5 лет — 2-е место (10–50%).
Имея много общих черт с другими видами бактериального менингита, Hib-менингит отличается рядом существенных клинико-патогенетических особенностей, которые необходимо учитывать при ранней диагностике и выборе оптимальной тактики этиотропной и патогенетической терапии. Hib-менингит поражает преимущественно детей в возрасте до 5 лет (85–90%). Часто (10–30%) болеют и дети до 1 года, включая первый месяц жизни. На долю детей старше 5 лет и взрослых приходится 5–10% заболевших. У большинства больных Hib-менингитом развивается на отягощённом преморбидном фоне (органические поражения ЦНС, отягощённое течение второй половины беременности и родов, частые респираторные инфекции в анамнезе, нарушения в иммунной системе). У детей старше 5 лет и взрослых существенное значение имеют анатомические дефекты (spina bifida). Эти больные, как правило, неоднократно болеют бактериальным менингитом различной этиологии.
Болезнь чаще начинается подостро: с кашля, насморка, повышения температуры тела до 38–39 °С. У некоторых больных в начальном периоде могут доминировать диспепсические расстройства. Этот период длится от нескольких часов до 2–4 сут, затем состояние ребёнка ухудшается: усиливаются симптомы интоксикации, температура достигает 39–41 °С, усиливается головная боль, присоединяются рвота, менингеальные симптомы, расстройства сознания, судороги, а через 1–2 дня — очаговые симптомы. При остром начале болезни катаральные явления могут отсутствовать. Болезнь в этих случаях начинается с быстрого повышения температуры тела до 39–40 °С, головной боли, рвоты. Отчётливые менингеальные синдромы появляются на 1–2-й день болезни. В среднем отчётливые признаки поражения ЦНС при Hib-менингите отмечают на 2 дня позже, чем при менингококковом менингите, и на сутки позже, чем при пневмококковом менингите. Это часто приводит к поздней диагностике и позднему началу этиотропной терапии.
Лихорадка при Hib-менингите чаще ремиттирующая или неправильная, регистрируется даже на фоне антибактериальной терапии, длительностью от 3–5 до 20 (в среднем 10–14) сут и более. Уровень лихорадки выше, чем при бактериальных менингитах другой этиологии. Сыпь возможна в отдельных случаях. Катаральные явления в форме фарингита обнаруживают более чем у 80% больных, ринита — более чем у 50% больных. Реже отмечают явления бронхита, у отдельных больных — пневмонию. Часто увеличены селезёнка и печень; аппетит отсутствует, возникают рвота, срыгивание пищи, задержка стула (но возможна диарея). Заторможенность сознания, адинамия, быстрая истощаемость характерны для большинства больных. Реже развивается сопор, в отдельных случаях — кома.
На фоне дегидратационной и адекватной антибактериальной терапии сознание полностью восстанавливается в сроки от 4–6 ч до 2–3 сут. Выраженную картину отёка мозга наблюдают примерно у 25% больных, но признаки дислокации мозга (кома, генерализованные судороги, расстройства дыхания) обнаруживают значительно реже.
В то же время очаговую неврологическую симптоматику обнаруживают не менее чем у 50% больных. Чаще отмечают парезы черепных нервов, ухудшение слуха, фокальные судороги, атаксию, нарушения мышечного тонуса по экстрапирамидному типу, реже парезы конечностей.
Менингеальный синдром (в частности, выбухание родничка), симптом подвешивания выражены умеренно. Ригидность мышц затылка, как правило, характерна для детей старше 1 года, а симптомы Брудзинского и Кернига у части больных слабо выражены или отсутствуют. Картина ликвора характеризуется умеренным нейтрофильным или смешанным плеоцитозом, небольшим повышением уровня белка. Мутность ликвора может быть обусловлена огромным количеством гемофильной палочки, которая при микроскопии занимает всё поле зрения. Содержание глюкозы в первые 1–2 дня варьирует от резкого снижения до повышения уровня, после 3-го дня — менее 1 ммоль/л или глюкоза не определяется.
Картина крови отличается слабо или умеренно выраженным лейкоцитозом: почти у половины больных лейкоцитоз, у остальных — нормоцитоз или лейкопения. У большинства больных — абсолютная лимфопения (до 300–500 клеток в 1 мкл), а также тенденция к уменьшению количества эритроцитов и гемоглобина.
Диагностика гемофильной инфекции
Клиническая диагностика любых форм Hib-инфекции, кроме эпиглоттита, ориентировочная, так как Hib — наиболее частый его возбудитель. Диагноз Hib-инфекции устанавливают на основании выделения гемокультуры возбудителя и культуры из патологических секретов (СМЖ, гной, плевральный выпот, мокрота, мазки из носоглотки). В последнем случае диагностическое значение имеет только выделение капсульных штаммов. Для посева используют шоколадный агар с факторами роста. Для диагностики менингита применяют также бактериоскопию, ПЦР и реакцию РЛА СМЖ.
Дифференциальная диагностика гемофильной инфекции
Эпиглоттит дифференцируют от дифтерии верхних дыхательных путей, крупа при ОРВИ и инородного тела в гортани (табл. 17-38). Другие формы Hib-инфекции отличают на основании результатов лабораторных исследований. Hib-менингит дифференцируют от других видов бактериального, вирусного менингита, менингизма при острых лихорадочных заболеваниях.
Таблица 17-38. Дифференциальная диагностика острого эпиглоттита
| Симптомы | Нозологическая форма | Инородное тело в гортани | ||
| острый эпиглоттит | дифтерийный круп | круп при ОРВИ | ||
| Начало | Бурное | Постепенное | Острое | Внезапное |
| Лихорадка | Высокая | Субфебрильная | Субфебрильная, до 38–39 °С | Отсутствует |
| Интоксикация | Резко выражена | Не характерна | Не выражена | Отсутствует |
| Афония | Охриплость голоса | Афония | Охриплость голоса | Охриплость голоса |
| Стридор | Наблюдается | Не наблюдается | Наблюдается | Наблюдается |
| Катаральные явления | Слабо выражены | Отсутствуют | Характерны | Отсутствуют |
| Саливация | Характерна | Отсутствует | Отсутствует | Не характерна |
| Затруднение при глотании | Характерно | Отсутствует | Отсутствует | Отсутствует |
| Кашель | Возможен | Сухой | Приступо-образный лающий | Приступо-образный |
| Боли при глотании | Характерны | Отсутствуют | Возможны | Возможны |
| Степень стеноза гортани | III–IV | III–IV | I–II | I–II |
| Ларингоскопия | Резкий отёк и гиперемия надгортанника, отёк мягких тканей | Налёты на голосовых связках | Гиперемия, отёк подсвязочного пространства | Инородное тело в просвете или стенке гортани |
Показания к консультации других специалистов
При признаках поражения ЦНС показана консультация невролога, при местных гнойно-воспалительных очагах — хирурга; при признаках стеноза гортани — отоларинголога.
Показания к госпитализации
Клинические: наличие менингеального синдрома, ДН, стеноза гортани, местных гнойно-воспалительных процессов (флегмона, целлюлит, артрит, остеомиелит). Режим в стационаре — постельный.
Пример формулировки диагноза
А41.3. Септицемия, вызванная Hib, гнойный менингит, ОНГМ.
Лечение гемофильной инфекции
Длительность лечения не менее 7–10 сут.
Диета
Стол № 13. При эпиглотитте — стол № 1А, парентеральное или зондовое питание.
Медикаментозная терапия
Этиотропная терапия генерализованных форм болези представлена в табл. 17-39.
Таблица 17-39. Этиотропная терапия генерализованных форм Hib-инфекции
| Препарат | Суточная доза, мг/кг | Кратность введения, раз | Путь введения |
| Препараты первого ряда | |||
| Хлорамфеникол | 25–50, при менингите — 80–100 | 3–4 | Внутривенно, внутримышечно |
| Амоксициллин-клавулановая кислота | 30 | 3–4 | Перорально, внутривенно |
| Цефотаксим | 50–100, при менингите — 200 | 4 | Внутривенно, внутримышечно |
| Цефтриаксон | 20–80, при менингите – 100 | 1–2 | Внутривенно, внутримышечно |
| Препараты второго ряда | |||
| Меропенем | 30, при менингите — 120 | 3 | Внутривенно |
| Ципрофлоксацин | 20, при менингите — 30 | 2 | Перорально, внутривенно |
Для лечения локализованных форм также применяют:
· азитромицин в дозе 10 мг/кг перорально однократно;
· рокситромицин — по 5–8 мг/кг два раза в сутки перорально;
· ко-тримоксазол — по 120 мг два раза в сутки перорально в течение 3 сут.
Патогенетическую терапию назначают, основываясь на клинических показаниях, и проводят по общим правилам. При менингите показана дегидратационная терапия (фуросемид, ацетазоламид в средних терапевтических дозах; дексаметазон в дозе 0,5 г/кг в сутки внутривенно или внутримышечно).
При ОНГМ применяют ИВЛ, оксигенотерапию, противосудорожные средства.
При остром эпиглоттите показаны интубация трахеи, петлевые диуретики, глюкокортикоиды, антигистаминные препараты.
При местных нагноительных процессах (флегмона, остеомиелит) используют хирургические методы лечения.
Прогноз гемофильной инфекции
При менингите, септицемии, эпиглоттите — серьёзный, при остальных формах Hib-инфекции — благоприятный. После менингита возможны стойкая тугоухость, гидроцефально-гипертензивный синдром.
Сроки нетрудоспособности при менингите составляют 1–2 мес после выписки из стационара.
Диспансерное наблюдение
При Hib-менингите показано. Осуществляет невролог, продолжительность не менее 1 года.
Профилактика гемофильной инфекции
Специфическую профилактику проводят по индивидуальным показаниям (частые ОРВИ, патология беременности и родов у матери, поражения ЦНС у ребёнка). Применяют вакцины:
· Акт-ХИБ (Франция) в дозе 0,5 мл внутримышечно или подкожно (с 2–3 до 6 мес — троекратно с интервалом 1–2 мес с однократной ревакцинацией через 1 год; от 6 до 12 мес — двукратно с интервалом 1 мес и ревакцинацией через 18 мес; от 1 года до 5 лет — однократно);
· Хиберикс (Бельгия) в дозе 0,5 мл подкожно или внутримышечно (от 3 нед до 6 мес — троекратно с интервалом 1–2 мес и ревакцинацией через 1 год; от 6 мес до 1 года — двукратно с интервалом 1 мес и однократной ревакцинацией через 18 мес; от 1 года до 5 лет — однократно).
Источник
Гемофильная инфекция – это группа бактериальных инфекций, вызываемых палочкой инфлюэнцы (Пфейффера). Наиболее часто поражаются органы дыхания, головной мозг, опорно-двигательная система; при генерализации возникает сепсис. Около трети переболевших остаются пожизненными инвалидами либо имеют стойкие нарушения работы ЦНС, суставов, ЛОР-органов. Диагностика гемофильной инфекции строится на обнаружении возбудителя (молекулярно-генетическое, бактериологическое исследование), растущего титра антител к патогену (ИФА). Лечение: этиотропная антибиотикотерапия, патогенетические меры, симптоматическая терапия.
Общие сведения
Гемофильная инфекция (Хиб-инфекция) представляет собой патологический процесс, вызываемый условно-патогенными микроорганизмами. Возбудитель был открыт в 1892 г. немецким иммунологом Р. Пфейффером (палочка носит его фамилию). Инфекция распространена повсеместно, заболеваемость повышается в зимне-весенний период. До трети всех менингитов детского возраста вызывается гемофильной палочкой. Преимущественно страдают дети младше 5 лет, гендерных различий нет. По некоторым данным, до 40-70% детей, посещающих дошкольные учреждения, являются носителями бактерии.

Гемофильная инфекция
Причины
Возбудитель инфекции – бактерия рода Haemophilus (вид Н. influenzae), наиболее часто поражения у человека вызывает палочка H. influenzae типа b. Микроорганизм является условно-патогенным представителем нормальной микрофлоры слизистых оболочек респираторного тракта человека. Источником инфекции могут быть здоровые носители, а также больные люди. Пути передачи – воздушно-капельный, у детей нередко сочетается с контактным (через общие игрушки, столовые приборы).
Факторы риска
Группу высокого риска составляют проживающие в домах престарелых, интернатах, лица после спленэктомии, новорожденные дети на искусственном вскармливании, ВИЧ-инфицированные, пациенты, длительно получающие системные глюкокортикостероиды, онкологические больные. Основные факторы риска:
- возраст: до 2-х лет и старше 60-ти;
- вредные зависимости: алкоголизм, наркомания;
- иммуносупрессия;
- недоношенность;
- пороки сердца;
- гипогаммаглобулинемия;
- неудовлетворительные санитарно-гигиенические условия.
Патогенез
Патогенез инфекции окончательно не изучен. При попадании внутрь организма человека бактерия длительно персистирует во входных воротах, находясь вне- и внутриклеточно. Колонизация может происходить типируемыми и нетипируемыми штаммами с динамической сменой микробного пейзажа. У серотипа b имеются протеазы, способные инактивировать секреторные иммуноглобулины слизистой. Белки оболочки-капсулы гемофильной палочки могут блокировать фагоцитоз.
При снижении резистентных свойств организма (сопутствующее вирусное поражение, стресс, переохлаждение) возникает активация размножения возбудителя и местное воспаление. Гемофильная палочка может пенентрировать слизистую, попадать в системный кровоток, распространяться по органам-мишеням (головной мозг, легкие, мягкие ткани). Бактерия способна размножаться в крови, формируя бактериемию с вторичными очагами, а затем септическое состояние.
Классификация
Гемофильная инфекция чаще представляет собой болезнь, связанную с переходом латентной патологии в манифестную после бессимптомной колонизации верхних дыхательных путей микроорганизмами. Хиб-инфекцию можно классифицировать по клиническим проявлениям:
- Инвазивная. Включает эпиглоттит, менингит, пневмонию, поражения костей, суставов, подкожно-жировой клетчатки. Более 85% случаев выявляется у детей младше 4-х лет.
- Неинвазивная. Часто вызывается нетипируемыми штаммами, протекает как рецидивирующий синусит, отит, конъюнктивит. Поражаются как дети, так и взрослые.
- Сепсис. Характерно бурное течение, высокая летальность, отсутствие вторичных очагов. Обычно заболевают младенцы в возрасте 6-12 месяцев, роженицы. Больные погибают от септического шока.
Симптомы гемофильной инфекции
Хиб-инфекция обладает коротким инкубационным периодом ‒ 2-4 дня. Симптомы разнятся в зависимости от поражаемого органа, но в типичных случаях начинаются остро с повышения температуры тела более 38,5°C, озноба, слабости. При воспалении надгортанника страдает способность к речи, глотанию, возникает слюнотечение, нехватка воздуха на вдохе. Дыхание становится шумным, кожа приобретает синюшный оттенок. Пациенты сидят, вытянув подбородок и подавшись вперед.
Для начала менингита характерны проявления, сходные с ОРВИ: кашель, насморк, лихорадка более 38°C. Затем возникают заторможенность, выраженные головные боли с рвотой на высоте болевого пика, ригидность затылочных мышц, светобоязнь. Появляются бред, галлюцинации, сонливость. Присоединение сепсиса манифестирует геморрагической сыпью на различных участках тела. На лице, шее возникают болезненные красные уплотнения (целлюлит, флегмона).
Симптомы пневмонии – насморк, сухой кашель, першение в горле. Через несколько суток возникает учащение кашлевых толчков, появление скудной мокроты, боли в грудной клетке при вдохе, лихорадка более 39°C. Пациенты отмечают нарастающую нехватку воздуха, бледность, а затем синюшность кожи, обильное потоотделение. Одышка поначалу заметна только при физической нагрузке, со временем появляется в покое. Нарастает слабость, требуется вынужденное положение.
У детей до первого года жизни симптомы менингита, вызванного гемофильной палочкой, могут проявляться как стойкая лихорадка свыше 39°C, не купируемая жаропонижающими средствами, срыгивания (эквивалент рвоты), постоянный пронзительный «мозговой крик». Нередко возникают судороги, подергивания мимических мышц, выбухание и пульсация большого родничка. Дети могут отказываться от еды, становиться вялыми, сонливыми либо, наоборот, пребывать в психомоторном возбуждении.
Осложнения
Гемофильная инфекция имеет ряд осложнений, основным из которых является острая дыхательная недостаточность. Она развивается вследствие асфиксии либо из-за отека респираторной ткани. До 70% случаев пневмоний, вызванных гемофильной бактерией, у детей осложняются плевритом. Часто возникают абсцессы надгортанника. Опасным осложнением менингита является отек головного мозга.
Сепсис вызывает симптомы полиорганной недостаточности у 20% больных. Отдаленные последствия перенесенной гемофильной инфекции: хронические патологии ЛОР-органов (отиты, синуситы, глухота), слепота после менингита и эндофтальмита, остеомиелит. До 50% детей, переболевших гемофильным менингитом, получают группу инвалидности. Редкими осложнениями являются хронические перикардиты, артриты.
Диагностика
Диагностика гемофильной инфекции осуществляется врачами различных специальностей, чаще педиатрами, инфекционистами. Важен тщательный сбор эпидемиологического анамнеза, особенно вакцинальной истории ребенка либо взрослого. Основные лабораторно-инструментальные и клинические признаки болезни:
- Физикальные данные. Объективно выявляются симптомы ДН: одышка, изменение оттенка кожи, втягивание межреберных промежутков, вынужденное положение. На коже туловища и конечностей при сепсисе определяется геморрагическая сыпь. Неврологические проявления включают ригидность мышц затылка, положительный симптом Ласега, Кернига, Брудзинского. Гнойные поражения кожи выглядят гиперемированными, флюктуирующими, отекшими, резко болезненными.
- Ларингоскопия. Симптомы эпиглоттита требуют осмотра ЛОР-врача с проведением визуальной оценки состояния дыхательных путей. При непрямой ларингоскопии выявляется гиперемия зева, большое количество слюны, слизи. Надгортанник увеличен в размерах, багрово-синюшного оттенка, вход в гортань сужен из-за отека стенок.
- Лабораторные исследования. Определяется лейкоцитоз с резким сдвигом формулы влево, ускорение СОЭ. При сепсисе возникает анемия, тромбоцитопения, регистрируется рост активности печеночных трансаминаз, мочевины, креатинина, а также билирубина, Д-димера, гипоальбуминемия. В ОАМ – увеличение плотности, протеинурия, эритроцитурия. Ликворограмма характеризуется нейтрофильным плеоцитозом.
- Идентификация инфекционных агентов. Обнаружение бактерии производится путем микроскопии и посева на питательные среды смывов из носоглотки, зева, мокроты, ликвора, крови или гнойного отделяемого. Наиболее быстрым методом детекции инфекционной палочки является ПЦР. Серологическая диагностика (ИФА) проводится в парных сыворотках с интервалом не менее 14 дней, служит для ретроспективного подтверждения диагноза.
- Инструментальные методы. Необходимо проведение рентгена органов грудной клетки либо низкодозовой КТ легких. Рентгенография шеи в боковой проекции применяется при подозрении на эпиглоттит. В тяжелых случаях возможно выполнение оптиковолоконной ларингобронхоскопии. Рекомендуется УЗИ мягких тканей, брюшной полости. При симптомах менингита обязательна люмбальная пункция.
Дифференциальная диагностика
Дифференциальная диагностика проводится с гнойными менингитами и пневмониями иной этиологии (часто различия только лабораторные, определяются при выделении возбудителя). Эпиглоттит клинически сходен с паратонзиллярным, заглоточным абсцессами. Похожую клинику имеют инородные тела гортани, ожоги кислотами, щелочами, однако в этих случаях обычно известны подробности анамнеза. Может потребоваться исключение острого стенозирующего ларингита, истинного дифтерийного крупа.
Лечение гемофильной инфекции
Показания для госпитализации
Хиб-инфекция в форме эпиглоттита, флегмоны, поражения жировой клетчатки на лице или менингита – показание для экстренной госпитализации, нередко в отделение интенсивной терапии. Стационарное лечение рекомендовано проводить, исходя из тяжести состояния. Так, пневмония без дыхательной недостаточности может купироваться амбулаторно. Существуют эпидемические показания для госпитального прохождения терапии.
До 5-7 дня нормальной температуры тела при менингитах и воспалении надгортанника назначается строгий постельный режим, проводится профилактика пролежней, гипостатической пневмонии. Рекомендуется высокобелковая, витаминизированная диета, увеличение водной нагрузки (в отсутствие противопоказаний).
Консервативная терапия
Пациенты с гемофильной инфекцией обязательно должны получать антибактериальные средства, которые необходимо вводить с первых часов подтверждения диагноза. Лечение лучше начинать с инфузионного введения лекарств. Важно проводить санацию контактных лиц, поскольку у 70% ухаживающих за больными выявляются патогенные гемофильные палочки. Лечебная тактика включает:
- Этиотропное лечение. Назначаются антибиотики широкого спектра действия с учетом растущей антибиотикорезистентности. Препараты выбора: защищенные пенициллины, цефалоспорины, можно использовать макролиды, карбапенемы и фторхинолоны.
- Патогенетические средства. Проводится массивная инфузионная дезинтоксикация гидроксиэтилкрахмалами, кристаллоидами, введение растворов альбумина, свежезамороженной плазмы. Возможно назначение НПВС, реже глюкокортикостероидов.
- Симптоматическая терапия. Включает жаропонижающие, обезболивающие, седативные и другие препараты – муколитики, противокашлевые. Используются диуретики, оксигенотерапия, противосудорожные средства. Проводится коррекция кислотно-щелочного баланса, компенсирование хронических патологий.
Хирургическое лечение
Осуществляется в случае возникновения флегмон и абсцессов, особенно на лице. У половины больных с гнойными артритами плечевых и тазобедренных суставов возникает необходимость в лечебной артроскопии. Местное лечение после широкого иссечения гнойного очага состоит в промывании, применении антисептиков для повязок в растворимых, реже мазевых формах. Нередко для улучшения проходимости респираторного тракта осуществляется трахеостомия.
Прогноз и профилактика
Прогноз всегда серьезный и зависит от формы гемофильной инфекции. Летальность достигает 10-20%. Разработана специфическая профилактика. Вакцины разрешены к введению с 3-х месяцев жизни, по схеме 3-4,5-6 месяцев, ревакцинация проводится в 1,5 года. Применяются как в виде многокомпонентных (Пентаксим, Инфанрикс Гекса), так и монопрепаратов (АктХИБ, Хиберикс). После 5-ти лет вакцинация здоровым детям не проводится.
Неспецифическими мерами является санитарно-просветительская работа с населением, санация бактерионосителей в очагах, улучшение условий проживания. Важным звеном профилактики является изоляция больных и контактных лиц на дому или стационаре, карантинные мероприятия в детских учреждениях (до 10 дней). Экстренная антибиотикопрофилактика показана лицам из групп риска.
Источник