Воспаление уха и сыпь от уха
Автор Хусаинов Руслан Халилович На чтение 7 мин. Опубликовано 15.08.2020 12:22
Обновлено 15.08.2020 11:51
Сыпь за ушами может появиться вследствие множества различных заболеваний. Некоторые вирусные инфекции и аутоиммунные заболевания проявляются сыпью за ушами как у детей, так и у взрослых. Хотя некоторые причины, такие как контактный дерматит, не вызывают беспокойства, другие, включая краснуху, могут являться серьезным заболеванием.
Причины появления сыпи за ухом
Контактный дерматит
Контактный дерматит — это аллергическая реакция на определенное вещество.
При попадании вещества, вызывающего аллергию, на кожу за ухом может образоваться сыпь. К аллергенам, которые вызывают контактный дерматит за ушами, относятся:
- шампуни
- мыло
- средства по уходу за волосами
Например, средства для окрашивания волос содержат ингредиент под названием парафенилендиамин, который является распространенным контактным аллергеном.
Контактный дерматит вызывает зуд, сухость и шелушение кожи, контактирующей с аллергеном.
Врач диагностирует контактный дерматит, предварительно изучив историю болезни и проведя медицинский осмотр. Медицинский анамнез включает изучение деятельности пациента, прием лекарственных средств и использование ароматизаторов и духов. В некоторых случаях для подтверждения диагноза может потребоваться биопсия.
По возможности, следует избегать веществ, которые вызывают сыпь или реакцию. Врач иногда может порекомендовать местные или пероральные кортикостероиды для уменьшения воспаления и зуда.
Пероральные антигистаминные препараты уменьшают зуд.
Некоторые люди обнаруживают, что нанесение холодных мазей на кожу успокаивает ее и снимает зуд. Также можно наносить увлажняющие кремы.
Псориаз кожи головы
Пациенты с псориазом кожи головы имеют обесцвеченные бляшки на утолщенной коже, которые могут наблюдаться и за ушами. Бляшки, как правило, сопровождаются зудом и шелушением.
Другие симптомы псориаза волосистой части головы включают:
- серебристо-белые чешуйки
- сухие чешуйки
- сухую, потрескавшуюся кожу головы
- зуд
- боль
- жжение
- выпадение волос
Врачи диагностируют псориаз, исследуя поражения на коже.
Пациенты с псориазом волосистой части головы применяют местные методы лечения, так как обычно остальная кожа поражается незначительно. Некоторым пациентам могут потребоваться системные препараты, если у них большие поражения на теле.
Для лечения псориаза кожи головы используется:
- каменноугольная смола
- аналоги витамина D
- кортикостероиды
- различные шампуни с маслами и другими ингредиентами, которые успокаивают и уменьшают симптомы
Однако волосы на голове затрудняют применение этих средств лечения. В результате некоторые пациенты перестают пользоваться средствами.
Локальная терапия ультрафиолетом является альтернативой препаратам местного действия, но является дорогим лечением, которое многим не доступно.
Системные препараты для лечения псориаза волосистой части головы включают:
- метотрексат
- циклоспорин А
- биологическую терапию
Опрелость
Опрелость может развиться в любом возрасте, но у детей и пожилых больше рисков на ее развитие. Люди с ослабленной иммунной системой также подвергаются более высокому риску. У некоторых детей может появиться опрелость за ушами вследствие повышенного слюноотделения во время сна.
Опрелость может возникнуть, когда кожа трется о другой участок кожи, которая подвержена воздействию влаги и трения. В результате кожа воспаляется.
Другие выделения организма, такие как слюна, пот, моча и кал, раздражают кожу и могут вызывать опрелости.
Симптомы опрелостей включают:
- покрасневшую кожу
- зуд
- жжение
Врачам необходимо осмотреть кожу, чтобы определить тип сыпи. Тщательное обследование может выявить вторичные бактериальные или грибковые инфекции, которые требуют другого лечения.
Методы лечения первой линии включают:
- мази с оксидом цинка
- вазелин
- тальк
- сульфат алюминия
- раствор ацетата кальция
- кортикостероиды низкой активности
Если врач диагностирует вторичную бактериальную или грибковую инфекцию, пациенту требуется антибактериальное или противогрибковое лечение, такое как:
- местный эритромицин
- клиндамицин
- хлоргексидин
- мазь Уитфилда
- местный мупироцин
При некоторых инфекциях возможно потребуется применение антибиотиков, таких как пенициллин и клиндамицин, или пероральных противогрибковых средств, таких как флуконазол.
Краснуха
Краснуха представляет собой вирусную инфекцию, поражающую детей и молодых людей со сниженным иммунитетом. Краснуха имеет доброкачественный характер и у детей, и у взрослых. Большинство случаев протекает в легкой форме.
Однако у беременных, если краснуха появляется в течение первых 10 недель беременности, она может вызвать серьезные осложнения. К ним относятся потеря беременности, гибель плода и тяжелые врожденные аномалии.
У 25–50% заболевших краснухой не имеется симптомов. Однако, если симптомы появляются, они обычно отличаются у детей и взрослых.
У детей сыпь появляется на лице, а затем распространяется на все тело. Высыпания продолжаются около 3 дней. Другие симптомы, которые могут появиться за 1–5 дней до высыпаний, включают:
- головную боль
- небольшую лихорадку
- дискомфорт
- кашель
- увеличение лимфатических узлов
- легкий случай конъюнктивита
- насморк
Взрослые, больные краснухой, обычно имеют боль в горле, субфебрильную температуру и сыпь, которая сначала появляется на лице, а затем распространяется на остальное тело. Пациент заразен от 8 дней до появления сыпи и до 8 дней после ее появления.
Поскольку симптомы краснухи иногда бывают легкими и неспецифическими, врачам бывает сложно поставить диагноз на основании медицинского осмотра. Серологический анализ на краснуху более точен. С помощью серологического тестирования врачи проверяют наличие антител к специфическому к краснухе иммуноглобулину М. Антитела можно обнаружить примерно через 4 дня после появления сыпи.
Заболеваемость краснухой значительно снизилась во многих странах благодаря введению вакцины в 1969 году. Лечение обычно включает поддерживающее лечение, такое как жидкости, жаропонижающие или нестероидные противовоспалительные препараты от лихорадки и болей.
Корь
Вирус rubeola вызывает корь. Можно заразиться корью от других людей воздушно-капельным путем. Коревая сыпь возникает за ушами и вдоль линии роста волос, спускаясь с головы на туловище, руки и ноги.
Корь может быть опасной. Дети в возрасте до 5 лет и взрослые старше 20 лет чаще имеют осложнения — от диареи до пневмонии и энцефалита (воспаление головного мозга).
Врачи описывают три стадии кори: продромальную, высыпания и выздоровление.
Во время продромального периода может наблюдаться:
- высокая температура
- недомогание
- воспаление носовых ходов
- воспаление внутренней стороны век
- сухой кашель
На стадии высыпаний отмечается сыпь за ушами и вдоль линии роста волос, которая может распространяться на лицо, туловище и конечности.
На последней стадии сыпь начинает исчезать в том же порядке, в котором появилась. Лихорадка и общее недомогание исчезает обычно через 2–3 дня после появления сыпи.
Чтобы диагностировать корь, врач изучит симптомы, распространение кори в обществе и результаты лабораторных тестов.
Анализы крови показывает наличие определенных иммуноглобулинов и выделит вирус, вызвавший инфекцию.
Вакцинация может предотвратить распространение кори. Детей следует вакцинировать в возрасте 12-15 месяцев и делать ревакцинацию в 4-6 лет.
Хотя препаратов против кори не существует, врачи применяют лекарственные средства, снижающие температуру.
Себорейный дерматит у детей
У детей сыпь за ухом может являться следствием себорейного дерматита, который появляется на участках тела с большим количеством потовых желез, включая кожу головы. Иногда у младенцев может образовываться сыпь за ушами.
У детей себорейный дерматит может проявляться следующими симптомами:
- желтая корочка на коже
- покрасневшая кожа с белыми или желтыми хлопьями
- воспаление
Себорейный дерматит обычно не вызывает дискомфорт у ребенка, но родители должны проверять кожу головы на наличие признаков инфекций.
Врачи тщательно исследуют кожу головы ребенка с подозрением на себорейный дерматит, поскольку многие другие кожные заболевания бывают схожими. Младенцы с себорейным дерматитом будут иметь толстые жирные чешуйки, которые не сопровождаются зудом.
Другие заболевания, которые напоминают себорейный дерматит, включают:
- экзему
- грибковую инфекцию
- псориаз
- розацеа
Для лечения рекомендуют:
- регулярно мыть голову младенца детским шампунем
- аккуратно очищать кожу головы мягкой щеткой
- наносить детское масло, вазелин или растительное масло на пораженные участки на ночь и промывать их утром с помощью детского шампуня
Следует избегать использования мыла и шампуней для взрослых. Также следует избегать расчесывания корок, так как это может вызвать инфицирование.
Когда обратиться к врачу
Сыпь может быть вызвана множеством различных заболеваний. При появлении необъяснимой сыпи следует поговорить с врачом. Дополнительные симптомы, такие как лихорадка, недомогание и тошнота, обычно могут быть связаны с инфекцией и требуют немедленной медицинской помощи и лечения.
Повторяющиеся повреждения приводят к инфицированию сыпи.
Заключение
Различные кожные заболевания, такие как контактный дерматит и псориаз, могут проявляться появлением высыпаний за ушами. Краснуха и корь также могут проявляться сыпью.
У младенцев сыпь за ухом чаще возникает вследствие себорейного дерматита и опрелостей.
Любая сыпь, которая возникает вместе с лихорадкой и другими симптомами и не проходит в течение нескольких дней или вызывает серьезные расстройства, требует медицинской помощи.
Статья по теме: Угри детского возраста: причины, диагностика и лечение.
Источник
Отит — это один из самых часто встречающихся диагнозов в ежедневной практике врача — оториноларинголога. При остром отите мы наблюдаем воспалительный процесс, затрагивающий один из отделов органа слуха человека. Появление острой боли в ухе — главный симптом, сигнализирующий о начале развития воспаления.
Болезнь распространена как среди детей, так и среди взрослых. Хотя дети находятся в группе повышенного риска развития острого воспаления. Связано это с особенностями строения детского уха и слабым, неокрепшим иммунитетом.
К болезням органа слуха, как и к любому другому заболеванию, сосредоточенному в области головы, нужно относиться внимательно и ответственно, поскольку инфекция с кровотоком может легко достичь головного мозга и вызвать необратимые последствия. Поэтому лечить острый воспалительный процесс необходимо сразу, как только появились первые предпосылки заболевания. Лечение заболевания должно проводиться в больнице, под контролем грамотного врача.
В этой статье мы рассмотрим, как развивается заболевание, какие есть методы лечения на сегодняшний день, как проявляются осложнения отита и как их избежать.
Типы болезни
Воспаление, которое протекает в органе слуха, бывает хроническим или острым. При остром течении отита заболевание длится на протяжении до трёх недель, при хроническом — более трёх месяцев. Хронический процесс запускается, когда лечение острой формы отита не производилось или проходило не на должном уровне. Встречается и промежуточная форма — подострая, когда длительность болезни составляет от трёх недель до трёх месяцев.
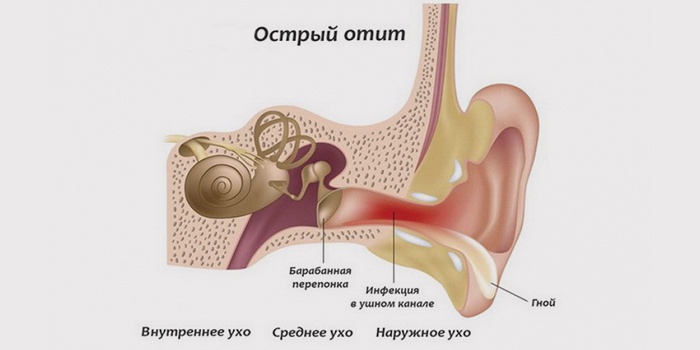
Орган слуха человека подразделяется на три части: наружное, среднее и внутреннее ухо. Отит может появиться в каждой из этих областей. Исходя из места расположения воспаления выделяют острый средний отит, и воспаление внутреннего уха именуемое по другому как лабиринтит.
Наружные проявления воспаления, в свою очередь, делятся на ограниченные, проявляющиеся преимущественно в виде фурункула ушной раковины, и диффузный отит. При диффузном отите поражается значительная область наружного уха.
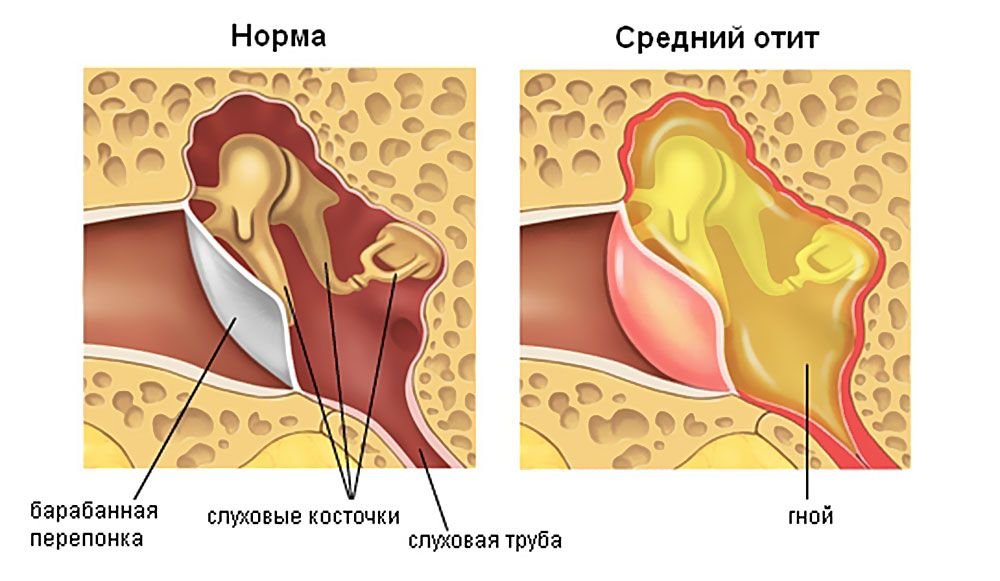
Острое воспаление среднего уха охватывает барабанную полость уха, слуховую (евстахиевую) трубу и сосцевидный отросток. Эта разновидность заболеваний органа слуха – наиболее часто встречающаяся.
Заболевание внутреннего отдела называется лабиринтитом (эту часть уха называют лабиринтом из-за схожести его формы с улиткой). Как правило, воспаление охватывает внутренний отдел, если лечение воспалительного заболевания среднего уха проводилось с запозданием или лечение отита подобрали неверно.
Исходя из причин возникновения, выделяют инфекционный отит, вызываемый разного рода возбудителями, и неинфекционный (например, возникающий из-за воздействия на организм аллергенов или из-за травм уха).
Отит в острой форме может протекать в катаральной (без образования в ушной полости отделяемого секрета), экссудативной (с образованием в барабанной полости жидкости) и гнойной (с присутствием гнойных масс) формах.
Острый отит среднего уха: отчего случается воспаление?
Воспалительный процесс всегда вызывают болезнетворные микроорганизмы, значит в организме должны присутствовать предпосылки для их активизации. Причинами возникновения отита среднего уха выступают:
- переохлаждение;
- болезни, вызванные инфекцией (грипп, ОРВИ, корь);
- воспалительные процессы ЛОР-органов (барабанная полость соединена с носоглоткой посредством евстахиевой трубы, неудивительно, что инфекция из носоглотки беспрепятственно проникает в среднее ухо);
- неправильное высмаркивание;
- гипертрофия аденоидных вегетаций;
- риниты, синуситы;
- аллергические реакции;
- искривлённая носовая перегородка;
- инородный предмет в ухе;
- повреждения органа слуха.
Наружное и внутреннее ухо: причины воспаления
Наружный отит может развиться вследствие неправильной гигиены уха. Если не ухаживать за ушами, в них будет скапливаться грязь, а это благоприятная среда для размножения бактерий. Вредна также чрезмерная гигиена: ушная сера — естественный барьер от проникновения бактерий внутрь уха. Если каждый день с усердием прочищать слуховые проходы, человек лишается этого барьера и открывает дорогу болезнетворным микроорганизмам. Ещё одна ошибка, которая доводит до острого воспаления уха, — чистка ушей острыми предметами, которые для этого не предназначены (зубочистки, спички, шпильки для волос). Подобные действия могут привести к повреждениям ушной раковины, что в свою очередь влечёт проникновение в раны инфекции. Ещё один фактор — попавшая в ухо грязная вода, в которой содержатся возбудители заболевания. «Ухо пловца» – так ещё называют эту разновидность болезни.
Как мы уже говорили, воспаление внутреннего отдела возникает из-за недолеченного среднего отита, если лечению отита не уделялось должного внимания. Бактерии могут также попасть сюда из мозговых оболочек, например, при менингите. Этот вид воспаления могут спровоцировать травмы и переломы черепа или височной кости.
Чтобы вовремя распознать болезнь и подобрать правильное лечение, необходимо уметь определять его признаки.
Симптоматика
Острое течение болезни характеризуется стремительным началом и ярко выраженной симптоматикой.
При заболевании наружного уха человек испытывает болевые ощущения и внутри, усиливающиеся при нажатии на него с внешней стороны. Острая боль возникает при глотании и пережёвывании пищи. Само ухо отекает и краснеет. Кожа ушной раковины зудит, жалобы больного сводятся к состоянию заложенности и звона в ухе.
При остром среднем отите основным признаком воспаления является неожиданное появление острых стреляющих болей, которые к ночи становятся сильнее. Боль может иррадиировать в виски, левую или правую лобные части, в челюсть — её очень сложно вытерпеть даже взрослому человеку, не говоря уже про детей. Также для острого среднего отита характерны следующие признаки:
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
- лихорадка (до 39°С);
- звон в ушах;
- снижение слуха;
- вялость, недомогание, потеря аппетита;
- при экссудативной форме из уха идут выделения (обычно эти выделения прозрачные или белого цвета);
- для острого гнойного среднего отита характерно гноетечение из уха.
Основной признак при лабиринтите — головокружения. Они могут длиться несколько секунд, а могут несколько дней.
Если вы заметили у себя один или несколько из выше описанных признаков, необходимо немедленно обратиться к врачу за лечением.
Этапы развития болезни
Лечение острого отита длится от одной до трёх недель. Выделяют несколько этапов развития заболевания. Но совсем необязательно, что больной пройдёт их все. Если лечение инфекционного отита начато вовремя и лечением острого заболевания занимается грамотный ЛОР-врач, выздоровление не заставит себя долго ждать.
Итак, течение болезни условно разделяют на несколько этапов:
- Катаральная. Болезнетворные микроорганизмы начинают активно размножаться, запуская в ухе воспалительный процесс. В это время наблюдается катаральный отёк и воспаление.
- Экссудативная. Воспаление приводит к активному образованию жидкости (секрета). Она накапливается и здесь продолжают размножаться болезнетворные микроорганизмы. Проведение своевременного лечения на этом этапе позволит вылечить отит, избегая осложнений.
- Гнойная. Острое гнойное воспаление характеризуется усиленным образованием гнойных масс в полости среднего уха. Они накапливаются, больной испытывает давление изнутри. Состояние заложенности не покидает. Эта фаза обычно длится от нескольких дней до нескольких часов.
- Перфоративная. В эту стадию скопившийся гной вызывает разрыв барабанной перепонки, гнойные массы выходят из барабанной полости наружу. В этот момент больной начинает ощущать заметное облегчение, высокая температура снижается, болевые ощущения постепенно сходят на нет. Бывает, что барабанная перепонка не способна разорваться, тогда врач вручную делает прокол барабанной перепонки (парацентез) и тем самым высвобождает гнойные массы наружу в слуховой проход.
- Репаративная фаза — выход гноя завершается. Отверстие в барабанной перепонке затягивается. Как правило, после правильно проведённого симптоматического лечения больной быстро идёт на поправку.

Осложнения и профилактические меры
Как правило, если приступить к лечению болезни вовремя, лечение острого гнойного отита, экссудативного или воспаления любого другого рода, удаётся избежать каких бы то ни было осложнений.
Однако если лечением не заниматься и запустить болезнь, диагноз может стать хроническим. Самыми серьёзными последствиями являются: менингит, энцефалит, абсцесс головного мозга, неврит лицевого нерва, потеря слуха. Но эти опасные состояния могут проявиться лишь тогда, когда пациенты лечением отита упорно пренебрегают.
Профилактические мероприятия включают борьбу с имеющимися в организме очагами воспалений, грамотную и своевременную терапию лор-болезней, правильная гигиена ушей и, конечно же, укрепление иммунитета.
Проведение лечения
Вылечить острый отит намного проще, если терапия заболевания началась как можно раньше. Лечение должно проходить под наблюдением врача-оториноларинголога. Комплексное лечение включает в себя следующие мероприятия:
- при острых болях показан приём анальгетиков, чтобы снять болевой синдром;
- чтобы сбить температуру нужно принимать жаропонижающие препараты;
- в сложных случаях проводится лечение антибиотиками;
- местное лечение заключается в использовании специальных ушных капель, которые назначаются в каждом случае индивидуально. Самостоятельный подбор капель, равно как и антибактериальных препаратов, чреват опасными последствиями для здоровья.
- снять отёк помогают антигистаминные лекарственные средства;
- хороший эффект достигается при проведении физиотерапевтических процедур;
- хирургическое вмешательство: вскрытие барабанной перепонки (парацентез) проводится в том случае, если самопроизвольного её разрыва не произошло.
Все назначения ЛОР-врача должны выполняться в полной мере: ведь соблюдение рекомендаций по лечению — залог быстрого выздоровления.

Чего нельзя делать во время лечения
Некоторые пациенты излишне самоуверенны и считают, что такое заболевание как отит, можно легко вылечить с помощью народных средств и «бабушкиных» рецептов. В ход идут самые разнообразные методы. Это огромное заблуждение!
Первая ошибка — нельзя помещать в слуховой проход никакие посторонние предметы. Кто-то пытается использовать фитосвечи, кто-то, например, листья герани. Такие меры чреваты тем, что в ухе могут застрять остатки листьев, что спровоцирует усиление воспаления.
Вторая ошибка — использование тепловых и разогревающих компрессов при гнойной форме болезни. Кто-то заменяет компрессы грелкой. На этой стадии заболевания тепловое прогревание только усилит размножение бактерий.
Третья ошибка — попытка закапывать в уши различные масла или вариации спирта. Если во время такого лечения произошла перфорация барабанной перепонки, подобные закапывания принесут не только болезненные ощущения, но и вызовут рубцовый процесс в среднем ухе и барабанной перепонке.
Где лечить?
Таким вопросом задаются многие пациенты, которые неожиданно столкнулись с заболеваниями уха. Среди многообразия клиник и медицинских центров очень сложно выбрать лучшую, особенно когда из-за острой боли не возможно сосредоточиться ни на чём.
«ЛОР Клиника Доктора Зайцева» специализируется исключительно на заболеваниях уха, горла и носа.
Лечение болезней уха, в том числе, отит — это наш профиль.
Приём ведут высококвалифицированные специалисты с большим практическим опытом работы.
Самое современное оборудование, авторские методики лечения и, при этом, демократичные цены — вот что ценят наши клиенты.
Пожалуйста, не затягивайте с лечением!
Звоните, записывайтесь на приём и приходите.
Мы вам обязательно поможем!
Источник